Viêm dạ dày ruột
| Viêm dạ dày ruột | |
|---|---|
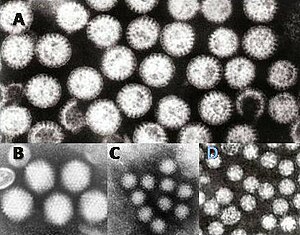 | |
| Các virus viêm dạ dày ruột: A = rotavirus, B = adenovirus, C = norovirus và D = astrovirus. Các hạt virus được hiển thị ở cùng độ phóng đại để cho phép so sánh kích thước. | |
| Chuyên khoa | Bệnh truyền nhiễm |
| ICD-10 | A02.0, A08, A09, J10.8, J11.8, K52 |
| ICD-9-CM | 008.8 009.0, 009.1, 558 |
| DiseasesDB | 30726 |
| MedlinePlus | 000252 000254 |
| eMedicine | emerg/213 |
| MeSH | D005759 |
Viêm dạ dày ruột hoặc tiêu chảy nhiễm trùng (tiếng Anh: gastroenteritis) là một tình trạng viêm nhiễm đường tiêu hóa liên quan đến cả dạ dày và ruột non.[1] Nó gây ra hỗn hợp vừa tiêu chảy, nôn mửa, đau bụng và chuột rút.[2] Hệ quả là sốt, thiếu năng lượng và mất nước có thể xảy ra[3][4], và có thể kéo dài ít hơn 2 tuần.[5] Viêm dạ dày ruột đã được gọi là viêm dạ dày và virus dạ dày. Mặc dù không liên quan đến cúm, nó cũng đã được gọi nhầm là cúm dạ dày và bệnh cúm dạ dày.[6]
Viêm dạ dày ruột thường do virus gây ra.[7] Tuy nhiên, vi khuẩn, ký sinh trùng và nấm cũng có thể gây viêm dạ dày ruột.[7][8] Ở trẻ em, virus rota là nguyên nhân phổ biến nhất gây ra bệnh nặng.[9] Ở người lớn, norovirus và Campylobacter là những nguyên nhân phổ biến.[10][11] Ăn thực phẩm chế biến không đúng cách, uống nước bị ô nhiễm hoặc tiếp xúc gần với người bị nhiễm bệnh có thể lây bệnh.[8] Việc điều trị nói chung là giống nhau khi có hoặc không có chẩn đoán xác định, vì vậy thường không cần xét nghiệm để xác nhận.[8]
Phòng ngừa bệnh bao gồm việc rửa tay bằng xà phòng, uống nước sạch, cho trẻ bú mẹ thay vì dùng sữa công thức [8] và xử lý chất thải của con người đúng cách. Thuốc chủng ngừa virus rota được khuyến cáo để phòng ngừa cho trẻ em.[8][12] Điều trị bằng cách uống đủ nước.[8] Đối với các trường hợp nhẹ hoặc trung bình, điều này thường có thể đạt được bằng cách uống dung dịch bù nước (kết hợp nước, muối và đường).[8] Ở những trẻ đang bú mẹ, nên tiếp tục cho trẻ bú mẹ.[8] Đối với những trường hợp nặng hơn, có thể cần truyền dịch qua đường tĩnh mạch.[8] Chất dịch cũng có thể được cung cấp bằng ống thông mũi dạ dày.[13] Nên bổ sung kẽm ở trẻ em.[8] Thuốc kháng sinh thường là không cần thiết.[14] Tuy nhiên, thuốc kháng sinh được khuyên dùng cho trẻ nhỏ bị sốt và tiêu chảy ra máu.[15]
Trong năm 2015, có hai tỷ ca viêm dạ dày ruột, dẫn đến 1,3 hàng triệu ca tử vong trên toàn cầu.[16][17] Trẻ em và những nước đang phát triển bị ảnh hưởng nhiều nhất.[18] Năm 2011, có khoảng 1,7 hàng tỷ vụ, dẫn đến khoảng 700.000 trẻ em dưới 5 tuổi tử vong.[19] Ở các nước đang phát triển, trẻ em dưới hai tuổi thường mắc sáu lần nhiễm trùng trở lên mỗi năm.[20] Chứng bệnh này ít phổ biến hơn ở người lớn, một phần do sự phát triển của khả năng miễn dịch.[21]
Dấu hiệu và triệu chứng
[sửa | sửa mã nguồn]
Viêm dạ dày ruột thường bao gồm cả tiêu chảy và nôn mửa.[21] Đôi khi, chỉ có một trong hai triệu chứng hiện diện.[15] Điều này có thể kèm theo đau quặn bụng.[15] Các dấu hiệu và triệu chứng thường bắt đầu từ 12–72 giờ sau khi nhiễm tác nhân lây nhiễm.[18] Nếu do virus, tình trạng này thường khỏi trong vòng một tuần.[21] Một số bệnh nhiễm trùng do virus cũng liên quan đến sốt, mệt mỏi, đau đầu và đau cơ.[21] Nếu phân có máu, nguyên nhân ít có khả năng là do vi rút [21] và nhiều khả năng là do vi khuẩn.[22] Một số bệnh nhiễm trùng do vi khuẩn gây ra đau bụng dữ dội và có thể kéo dài trong vài tuần.[22]
Trẻ em bị nhiễm virus rota thường hồi phục hoàn toàn trong vòng ba đến tám ngày.[23] Tuy nhiên, ở các nước nghèo, việc điều trị các bệnh nhiễm trùng nặng thường không khả quan và tình trạng tiêu chảy kéo dài rất phổ biến.[24] Mất nước là một biến chứng phổ biến của bệnh tiêu chảy.[25] Có thể nhận ra tình trạng mất nước nghiêm trọng ở trẻ em nếu màu da và vị trí da phục hồi chậm khi bị ấn vào.[26] Điều này được gọi là "quá trình bơm đầy mao mạch kéo dài" và "tình trạng rối loạn da kém".[26] Hơi thở bất thường là một dấu hiệu khác của tình trạng mất nước nghiêm trọng.[26] Nhiễm trùng lặp lại thường thấy ở những nơi có điều kiện vệ sinh kém và suy dinh dưỡng.[18] Nếu bệnh kéo dài trong một thời gian, kết quả có thể là tăng trưởng còi cọc và chậm phát triển nhận thức.[20]
Viêm khớp phản ứng xảy ra ở 1% số người sau khi nhiễm các loài Campylobacter.[22] Hội chứng Guillain – Barré xảy ra 0,1%.[22] Hội chứng tan máu urê huyết (HUS) có thể xảy ra do nhiễm các loài Escherichia coli hoặc Shigella sinh ra độc tố Shiga.[27] HUS gây ra số lượng tiểu cầu thấp, chức năng thận kém và số lượng hồng cầu thấp (do sự phân hủy của chúng).[27] Trẻ em dễ bị HUS hơn người lớn.[20] Một số bệnh nhiễm trùng do virus có thể tạo ra các cơn co giật lành tính ở trẻ sơ sinh.[15]
Nguyên nhân
[sửa | sửa mã nguồn]Virus (đặc biệt là virus rota) và vi khuẩn Escherichia coli và các loài Campylobacter là những nguyên nhân chính gây viêm dạ dày ruột.[18][28] Tuy nhiên, có nhiều tác nhân truyền nhiễm khác có thể gây ra hội chứng này bao gồm ký sinh trùng và nấm.[7][20] Đôi khi có thể thấy các nguyên nhân không lây nhiễm, nhưng ít có khả năng hơn là nguyên nhân do vi rút hoặc vi khuẩn.[15] Nguy cơ nhiễm trùng cao hơn ở trẻ em do trẻ chưa có khả năng miễn dịch.[15] Trẻ em cũng có nguy cơ mắc bệnh cao hơn vì chúng ít có thói quen vệ sinh tốt.[15] Trẻ em sống ở những khu vực không dễ dàng tiếp cận với nước và xà phòng đặc biệt dễ có nguy cơ nhiễm bệnh.[15]
Virus
[sửa | sửa mã nguồn]Rotavirus, norovirus, adenovirus, và astrovirus được biết là nguyên nhân gây viêm dạ dày ruột do virus.[21][29] Rotavirus là nguyên nhân phổ biến nhất của viêm dạ dày ruột ở trẻ em,[28] và tạo ra giá tương tự trong cả phát triển và đang phát triển.[23] Vi rút gây ra khoảng 70% các đợt tiêu chảy nhiễm trùng ở nhóm tuổi trẻ em.[13] Rotavirus là một nguyên nhân ít phổ biến hơn ở người lớn do khả năng miễn dịch có được.[30] Norovirus là nguyên nhân trong khoảng 18% tổng số ca bệnh.[31]
Norovirus là nguyên nhân hàng đầu của bệnh viêm dạ dày ruột ở người lớn ở Mỹ, gây ra hơn 90% các đợt bùng phát.[21] Những dịch bệnh địa phương này thường xảy ra khi các nhóm người dành thời gian ở gần nhau, chẳng hạn như trên tàu du lịch,[21] trong bệnh viện và trong nhà hàng.[15] Mọi người có thể vẫn bị lây nhiễm ngay cả khi đã hết tiêu chảy.[21] Norovirus là nguyên nhân của khoảng 10% trường hợp mắc bệnh ở trẻ em.[15]
Vi khuẩn
[sửa | sửa mã nguồn]
Ở các nước phát triển, Campylobacter jejuni là nguyên nhân chính gây viêm dạ dày ruột do vi khuẩn, với một nửa số trường hợp này có liên quan đến việc tiếp xúc với gia cầm.[22] Ở trẻ em, vi khuẩn là nguyên nhân trong khoảng 15% trường hợp, với các loại phổ biến nhất là Escherichia coli, Salmonella, Shigella và các loài Campylobacter.[13] Nếu thực phẩm bị nhiễm vi khuẩn và để ở nhiệt độ phòng trong khoảng thời gian vài giờ, vi khuẩn sẽ sinh sôi và làm tăng nguy cơ nhiễm trùng ở những người tiêu thụ thực phẩm.[20] Một số thực phẩm thường liên quan đến bệnh tật bao gồm thịt, thịt gia cầm, hải sản và trứng sống hoặc nấu chưa chín; mầm sống; sữa chưa tiệt trùng và pho mát mềm; và nước trái cây và rau.[32] Ở các nước đang phát triển, đặc biệt là châu Phi cận Sahara và châu Á, bệnh tả là nguyên nhân phổ biến của bệnh viêm dạ dày ruột. Nhiễm trùng này thường được truyền qua nước hoặc thực phẩm bị ô nhiễm.[33]
Độc tố Clostridium difficile là nguyên nhân quan trọng gây tiêu chảy xảy ra thường xuyên hơn ở người cao tuổi.[20] Trẻ sơ sinh có thể mang những vi khuẩn này mà không phát triển các triệu chứng.[20] Đây là nguyên nhân phổ biến gây tiêu chảy ở những người nhập viện và thường xuyên liên quan đến việc sử dụng kháng sinh.[34] Tiêu chảy nhiễm trùng do tụ cầu vàng cũng có thể xảy ra ở những người đã sử dụng kháng sinh.[35] " Tiêu chảy du lịch " cấp tính thường là một loại viêm dạ dày ruột do vi khuẩn, trong khi dạng dai dẳng thường là do ký sinh trùng.[36] Thuốc ức chế axit dường như làm tăng nguy cơ nhiễm trùng đáng kể sau khi tiếp xúc với một số sinh vật, bao gồm cả các loài Clostridium difficile, Salmonella và Campylobacter.[37] Nguy cơ cao hơn ở những người dùng thuốc ức chế bơm proton so với thuốc kháng H2.[37]
Ký sinh
[sửa | sửa mã nguồn]Một số ký sinh trùng có thể gây viêm dạ dày ruột.[13] Giardia lamblia là phổ biến nhất, nhưng Entamoeba histolytica, Cryptosporidium spp., Và các loài khác cũng có liên quan.[13][36] Theo một nhóm, những tác nhân này chiếm khoảng 10% các trường hợp ở trẻ em.[27][36] Giardia xảy ra phổ biến hơn ở các nước đang phát triển, nhưng loại bệnh này có thể xảy ra ở hầu hết mọi nơi.[38] Nó xảy ra phổ biến hơn ở những người đã đến các khu vực có tỷ lệ mắc bệnh cao, trẻ em đi giữ trẻ ban ngày, nam giới quan hệ tình dục đồng giới và sau các thảm họa.[38]
Truyền bệnh
[sửa | sửa mã nguồn]Sự lây truyền có thể xảy ra khi uống nước bị ô nhiễm hoặc khi mọi người dùng chung đồ vật cá nhân.[18] Chất lượng nước thường xấu đi trong mùa mưa và dịch bệnh bùng phát nhiều hơn vào thời điểm này.[18] Ở những vùng có bốn mùa, bệnh nhiễm trùng phổ biến hơn vào mùa đông.[20] Trên thế giới, việc trẻ bú bình với bình sữa được vệ sinh không đúng cách là một nguyên nhân đáng kể.[18] Tỷ lệ lây truyền cũng liên quan đến vệ sinh kém, (đặc biệt là ở trẻ em),[21] ở các hộ gia đình đông con,[39] và ở những người có tình trạng dinh dưỡng kém.[20] Người lớn đã phát triển miễn dịch vẫn có thể mang một số sinh vật mà không biểu hiện triệu chứng.[20] Vì vậy, người lớn có thể trở thành ổ chứa tự nhiên của một số bệnh.[20] Trong khi một số tác nhân (chẳng hạn như Shigella) chỉ xảy ra ở động vật linh trưởng, những tác nhân khác (chẳng hạn như Giardia) có thể xảy ra ở nhiều loại động vật.[20]
Không lây nhiễm
[sửa | sửa mã nguồn]Có một số nguyên nhân không lây nhiễm gây viêm đường tiêu hóa.[15] Một số loại phổ biến hơn bao gồm thuốc (như NSAID), một số loại thực phẩm như lactose (ở những người không dung nạp) và gluten (ở những người bị bệnh celiac). Bệnh Crohn cũng là một nguồn không lây nhiễm của bệnh viêm dạ dày ruột (thường nặng).[15] Bệnh thứ phát do độc tố cũng có thể xảy ra. Một số tình trạng liên quan đến thực phẩm có liên quan đến buồn nôn, nôn mửa và tiêu chảy bao gồm: ngộ độc xì gà do tiêu thụ cá săn mồi bị ô nhiễm, scombroid liên quan đến việc ăn một số loại cá hư hỏng, ngộ độc tetrodotoxin do ăn cá nóc cùng những người khác và ngộ độc thịt điển hình là do thực phẩm bảo quản không đúng cách.[40]
Tại Hoa Kỳ, tỷ lệ sử dụng phòng cấp cứu cho bệnh viêm dạ dày ruột không do nhiễm trùng đã giảm 30% từ năm 2006 đến năm 2011. Trong số hai mươi tình trạng phổ biến nhất được thấy ở khoa cấp cứu, tỷ lệ viêm dạ dày ruột không do nhiễm trùng có số lượt khám giảm nhiều nhất trong khoảng thời gian đó.[41]
Sinh lý bệnh
[sửa | sửa mã nguồn]Viêm dạ dày ruột được định nghĩa là nôn mửa hoặc tiêu chảy do viêm ruột non hoặc ruột già, thường là do nhiễm trùng.[20] Những thay đổi trong ruột non thường là không viêm, trong khi những thay đổi ở ruột già là viêm.[20] Số lượng mầm bệnh cần thiết để gây ra nhiễm trùng thay đổi từ ít nhất là một (đối với Cryptosporidium) đến nhiều nhất là 108 (đối với Vibrio cholerae).[20]
Chẩn đoán
[sửa | sửa mã nguồn]Viêm dạ dày ruột thường được chẩn đoán trên lâm sàng, dựa trên các dấu hiệu và triệu chứng của một người.[21] Thường không cần xác định nguyên nhân chính xác vì nó không làm thay đổi việc quản lý tình trạng bệnh.[18]
Tuy nhiên, cấy phân nên được thực hiện ở những người có máu trong phân, những người có thể đã bị ngộ độc thực phẩm và những người mới đi du lịch đến các nước đang phát triển.[13] Nó cũng có thể thích hợp ở trẻ em dưới 5 tuổi, người già và những người có chức năng miễn dịch kém.[42] Thử nghiệm chẩn đoán cũng có thể được thực hiện để giám sát.[21] Vì hạ đường huyết xảy ra ở khoảng 10% trẻ sơ sinh và trẻ nhỏ, nên đo đường huyết ở nhóm đối tượng này.[26] Các chất điện giải và chức năng thận cũng nên được kiểm tra khi có lo ngại về tình trạng mất nước nghiêm trọng.[13]
Mất nước
[sửa | sửa mã nguồn]Việc xác định xem người đó có bị mất nước hay không là một phần quan trọng của đánh giá, với tình trạng mất nước thường được chia thành các trường hợp nhẹ (3–5%), trung bình (6–9%) và nặng (≥10%).[15] Ở trẻ em, các dấu hiệu chính xác nhất của tình trạng mất nước vừa hoặc nặng là tình trạng đầy mao mạch kéo dài, da kém săn chắc và thở bất thường.[26][43] Các phát hiện hữu ích khác (khi sử dụng kết hợp) bao gồm mắt trũng sâu, giảm hoạt động, thiếu nước mắt và khô miệng.[15] Một lượng nước tiểu bình thường và lượng nước uống vào là yên tâm.[26] Xét nghiệm trong phòng thí nghiệm ít có lợi ích lâm sàng trong việc xác định mức độ mất nước.[15] Vì vậy, việc sử dụng xét nghiệm nước tiểu hoặc siêu âm nói chung là không cần thiết.[44]
Chẩn đoán phân biệt
[sửa | sửa mã nguồn]Nguyên nhân tiềm năng khác của dấu hiệu và triệu chứng mà bắt chước những triệu chứng của viêm dạ dày ruột mà cần phải được loại trừ bao gồm viêm ruột thừa, xoắn ruột, bệnh viêm ruột, nhiễm trùng đường tiết niệu, và đái tháo đường.[13] Suy tuyến tụy, hội chứng ruột ngắn, bệnh Whipple, bệnh celiac và lạm dụng thuốc nhuận tràng cũng nên được xem xét.[45] Việc chẩn đoán phân biệt có thể hơi phức tạp nếu người bệnh chỉ có biểu hiện nôn mửa hoặc tiêu chảy (thay vì cả hai).[15]
Viêm ruột thừa có thể biểu hiện kèm theo nôn mửa, đau bụng và tiêu chảy một lượng nhỏ lên đến 33% trường hợp.[15] Điều này trái ngược với tiêu chảy số lượng lớn là điển hình của bệnh viêm dạ dày ruột.[15] Nhiễm trùng phổi hoặc đường tiết niệu ở trẻ em cũng có thể gây nôn mửa hoặc tiêu chảy.[15] Nhiễm toan ceton do đái tháo đường cổ điển (DKA) có biểu hiện đau bụng, buồn nôn và nôn, nhưng không có tiêu chảy.[15] Một nghiên cứu cho thấy 17% trẻ em bị DKA được chẩn đoán ban đầu là bị viêm dạ dày ruột.[15]
Phòng bệnh
[sửa | sửa mã nguồn]
Phong cách sống
[sửa | sửa mã nguồn]Nguồn cung cấp nước không bị ô nhiễm dễ tiếp cận và thực hành vệ sinh tốt là rất quan trọng để giảm tỷ lệ nhiễm trùng và viêm dạ dày ruột có ý nghĩa lâm sàng.[20] Các biện pháp cá nhân (chẳng hạn như rửa tay bằng xà phòng) đã được phát hiện làm giảm tỷ lệ viêm dạ dày ruột ở cả thế giới đang phát triển và phát triển xuống tới 30%.[26] Gel chứa cồn cũng có thể có hiệu quả.[26] Nên tránh thực phẩm hoặc đồ uống bị ô nhiễm.[46] Việc cho con bú là quan trọng, đặc biệt là ở những nơi có vệ sinh kém, cũng như việc cải thiện vệ sinh nói chung.[18] Sữa mẹ làm giảm cả tần suất nhiễm trùng và thời gian mắc bệnh.[15]
Tiêm chủng
[sửa | sửa mã nguồn]Do tính hiệu quả và an toàn của nó, vào năm 2009, Tổ chức Y tế Thế giới đã khuyến nghị rằng vắc-xin vi-rút rota nên được cung cấp cho tất cả trẻ em trên toàn cầu.[28][47] Hiện có hai loại vắc-xin rota thương mại và một số loại vắc-xin khác đang được phát triển.[47] Ở Châu Phi và Châu Á, những loại vắc-xin này đã làm giảm bệnh nặng ở trẻ sơ sinh [47] và các quốc gia áp dụng chương trình tiêm chủng quốc gia đã chứng kiến sự giảm tỷ lệ và mức độ nghiêm trọng của bệnh.[48][49] Vắc xin này cũng có thể ngăn ngừa bệnh tật ở trẻ em không được tiêm chủng bằng cách giảm số lượng bệnh nhiễm trùng lưu hành.[50] Kể từ năm 2000, việc thực hiện chương trình tiêm chủng vi rút rota ở Hoa Kỳ đã làm giảm đáng kể 80% số ca tiêu chảy.[51][52][53] Liều vắc-xin đầu tiên nên được tiêm cho trẻ sơ sinh từ 6 đến 15 tuần tuổi.[28] Thuốc chủng ngừa bệnh tả uống đã được chứng minh là có hiệu quả từ 50-60% trong 2 năm.[54]
Quản lý
[sửa | sửa mã nguồn]Viêm dạ dày ruột thường là bệnh cấp tính và tự giới hạn, không cần dùng thuốc.[25] Phương pháp điều trị ưu tiên ở những người bị mất nước nhẹ đến trung bình là liệu pháp bù nước bằng đường uống (ORT).[27] Đối với trẻ em có nguy cơ mất nước do nôn mửa, dùng một liều duy nhất của thuốc chống nôn trớ metoclopramide hoặc ondansetron, có thể hữu ích,[55] và butylscopolamine hữu ích trong điều trị đau bụng.[56]
Bù nước
[sửa | sửa mã nguồn]Phương pháp điều trị chính của bệnh viêm dạ dày ruột ở cả trẻ em và người lớn là bù nước. Điều này tốt hơn là đạt được bằng cách uống dung dịch bù nước, mặc dù có thể phải truyền tĩnh mạch nếu giảm mức độ ý thức hoặc nếu mất nước nghiêm trọng.[57][58] Uống các sản phẩm trị liệu thay thế được làm từ cacbohydrat phức hợp (tức là những sản phẩm làm từ lúa mì hoặc gạo) có thể tốt hơn so với những sản phẩm dựa trên đường đơn.[59] Đồ uống đặc biệt có nhiều đường đơn, chẳng hạn như nước ngọt và nước trái cây, không được khuyến khích cho trẻ em dưới 5 tuổi vì chúng có thể làm tăng tiêu chảy.[25] Có thể sử dụng nước lọc nếu không có các chế phẩm ORT cụ thể hơn hoặc người đó không muốn uống chúng.[25] Có thể dùng ống thông mũi dạ dày cho trẻ nhỏ để truyền dịch nếu được bảo đảm.[13] Ở những người cần truyền dịch qua đường tĩnh mạch, thời gian từ 1 đến 4 giờ là đủ.[60]
Ăn kiêng
[sửa | sửa mã nguồn]Trẻ sơ sinh bú sữa mẹ nên tiếp tục được bú theo cách thông thường và trẻ bú sữa công thức tiếp tục sữa công thức ngay sau khi bù nước bằng ORT.[61] Các công thức không chứa lactose hoặc giảm lactose thường không cần thiết.[61] Trẻ em nên tiếp tục chế độ ăn bình thường trong thời gian bị tiêu chảy, ngoại trừ thức ăn có nhiều đường đơn nên tránh.[61] Chế độ ăn BRAT (chuối, gạo, sốt táo, bánh mì nướng và trà) không còn được khuyến khích nữa, vì nó chứa không đủ chất dinh dưỡng và không có lợi hơn chế độ ăn bình thường.[61]
Một số chế phẩm sinh học đã được chứng minh là có lợi trong việc giảm cả thời gian bị bệnh và số lần đi đại tiện.[62][63] Chúng cũng có thể hữu ích trong việc ngăn ngừa và điều trị tiêu chảy do kháng sinh.[64] Các sản phẩm sữa lên men (chẳng hạn như sữa chua) cũng có lợi tương tự.[65] Bổ sung kẽm có hiệu quả trong việc điều trị và ngăn ngừa tiêu chảy ở trẻ em ở các nước đang phát triển.[66]
Thuốc chống nôn
[sửa | sửa mã nguồn]Thuốc chống nôn có thể hữu ích để điều trị nôn trớ ở trẻ em. Ondansetron có một số tiện ích, với một liều duy nhất có thể giúp giảm nhu cầu truyền dịch vào tĩnh mạch, ít nhập viện hơn và giảm nôn mửa.[55][67][68][69] Metoclopramide cũng có thể hữu ích.[69] Tuy nhiên, việc sử dụng ondansetron có thể làm tăng tỷ lệ trở lại bệnh viện ở trẻ em.[70] Việc chuẩn bị tiêm tĩnh mạch của ondansetron có thể được dùng bằng đường uống nếu có quyết định lâm sàng.[71] Dimenhydrinate, trong khi làm giảm nôn mửa, dường như không có lợi ích lâm sàng đáng kể.[15]
Thuốc kháng sinh
[sửa | sửa mã nguồn]Thuốc kháng sinh thường không được sử dụng cho bệnh viêm dạ dày ruột, mặc dù đôi khi chúng được khuyến cáo nếu các triệu chứng đặc biệt nghiêm trọng [72] hoặc nếu một nguyên nhân vi khuẩn nhạy cảm được phân lập hoặc nghi ngờ.[73] Nếu sử dụng kháng sinh, macrolide (chẳng hạn như azithromycin) được ưu tiên hơn là fluoroquinolone do tỷ lệ kháng thuốc cao hơn.[22] Viêm đại tràng giả mạc, thường do sử dụng kháng sinh, được quản lý bằng cách ngừng tác nhân gây bệnh và điều trị bằng metronidazole hoặc vancomycin.[74] Vi khuẩn và động vật nguyên sinh có thể điều trị được bao gồm Shigella [75] Salmonella typhi,[76] và các loài Giardia.[38] Ở những người mắc các loài Giardia hoặc Entamoeba histolytica, điều trị bằng tinidazole được khuyến khích và ưu việt hơn metronidazole.[38][77] Tổ chức Y tế Thế giới (WHO) khuyến cáo sử dụng kháng sinh ở trẻ nhỏ vừa bị tiêu chảy ra máu vừa bị sốt.[15]
Thuốc chống co giật
[sửa | sửa mã nguồn]Thuốc chống co giật có nguy cơ gây biến chứng trên lý thuyết và mặc dù kinh nghiệm lâm sàng cho thấy điều này khó xảy ra,[45] không khuyến khích sử dụng những thuốc này ở những người bị tiêu chảy ra máu hoặc tiêu chảy phức tạp do sốt.[78] Loperamide, một chất tương tự opioid, thường được sử dụng để điều trị triệu chứng tiêu chảy.[79] Tuy nhiên, Loperamid không được khuyến cáo ở trẻ em vì nó có thể vượt qua hàng rào máu não chưa trưởng thành và gây độc. Bismuth subsalicylate, một phức hợp không hòa tan của bismuth và salicylate hóa trị ba, có thể được sử dụng trong các trường hợp nhẹ đến trung bình,[45] nhưng về mặt lý thuyết có thể có độc tính của salicylate.[15]
Tham khảo
[sửa | sửa mã nguồn]- ^ Ferri's Clinical Advisor 2015: 5 Books in 1. Elsevier Health Sciences. 2014. tr. 479. ISBN 978-0-323-08430-7. Lưu trữ bản gốc ngày 8 tháng 9 năm 2017.
- ^ Singh, Amandeep (tháng 7 năm 2010). “Pediatric Emergency Medicine Practice Acute Gastroenteritis — An Update”. Emergency Medicine Practice. 7 (7).
- ^ Ciccarelli, S; Stolfi, I; Caramia, G (ngày 29 tháng 10 năm 2013). “Management strategies in the treatment of neonatal and pediatric gastroenteritis”. Infection and Drug Resistance. 6: 133–61. doi:10.2147/IDR.S12718. PMC 3815002. PMID 24194646.
- ^ Ferri's Clinical Advisor 2015: 5 Books in 1. Elsevier Health Sciences. 2014. tr. 479. ISBN 978-0-323-08430-7. Lưu trữ bản gốc ngày 8 tháng 9 năm 2017.
- ^ Schlossberg, David (2015). Clinical infectious disease . tr. 334. ISBN 978-1-107-03891-2. Bản gốc lưu trữ ngày 8 tháng 9 năm 2017.
- ^ Shors, Teri (2013). The microbial challenge: a public health perspective (ấn bản thứ 3). Burlington, MA: Jones & Bartlett Learning. tr. 457. ISBN 978-1-4496-7333-8. Bản gốc lưu trữ ngày 8 tháng 9 năm 2017.
- ^ a b c A. Helms, Richard (2006). Textbook of therapeutics: drug and disease management (ấn bản thứ 8.). Philadelphia [u.a.]: Lippincott Williams & Wilkins. tr. 2003. ISBN 978-0-7817-5734-8. Bản gốc lưu trữ ngày 8 tháng 9 năm 2017.
- ^ a b c d e f g h i j Ciccarelli, S; Stolfi, I; Caramia, G (ngày 29 tháng 10 năm 2013). “Management strategies in the treatment of neonatal and pediatric gastroenteritis”. Infection and Drug Resistance. 6: 133–61. doi:10.2147/IDR.S12718. PMC 3815002. PMID 24194646.
- ^ Tate JE, Burton AH, Boschi-Pinto C, Steele AD, Duque J, Parashar UD (tháng 2 năm 2012). “2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis”. The Lancet Infectious Diseases. 12 (2): 136–41. doi:10.1016/S1473-3099(11)70253-5. PMID 22030330.
- ^ Marshall JA, Bruggink LD (tháng 4 năm 2011). “The dynamics of norovirus outbreak epidemics: recent insights”. International Journal of Environmental Research and Public Health. 8 (4): 1141–9. doi:10.3390/ijerph8041141. PMC 3118882. PMID 21695033.
- ^ Man SM (tháng 12 năm 2011). “The clinical importance of emerging Campylobacter species”. Nature Reviews Gastroenterology & Hepatology. 8 (12): 669–85. doi:10.1038/nrgastro.2011.191. PMID 22025030.
- ^ Tate JE, Burton AH, Boschi-Pinto C, Steele AD, Duque J, Parashar UD (tháng 2 năm 2012). “2008 estimate of worldwide rotavirus-associated mortality in children younger than 5 years before the introduction of universal rotavirus vaccination programmes: a systematic review and meta-analysis”. The Lancet Infectious Diseases. 12 (2): 136–41. doi:10.1016/S1473-3099(11)70253-5. PMID 22030330.
- ^ a b c d e f g h i Webb, A; Starr, M (tháng 4 năm 2005). “Acute gastroenteritis in children”. Australian Family Physician. 34 (4): 227–31. PMID 15861741.
- ^ Zollner-Schwetz, I; Krause, R (tháng 8 năm 2015). “Therapy of acute gastroenteritis: role of antibiotics”. Clinical Microbiology and Infection. 21 (8): 744–9. doi:10.1016/j.cmi.2015.03.002. PMID 25769427.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y Singh, Amandeep (tháng 7 năm 2010). “Pediatric Emergency Medicine Practice Acute Gastroenteritis — An Update”. Pediatric Emergency Medicine Practice. 7 (7).
- ^ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (ngày 8 tháng 10 năm 2016). “Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015”. Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ^ GBD 2015 Mortality and Causes of Death, Collaborators. (ngày 8 tháng 10 năm 2016). “Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015”. Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ^ a b c d e f g h i Webber, Roger (2009). Communicable disease epidemiology and control: a global perspective (ấn bản thứ 3). Wallingford, Oxfordshire: Cabi. tr. 79. ISBN 978-1-84593-504-7. Bản gốc lưu trữ ngày 26 tháng 10 năm 2015.
- ^ Walker, CL; Rudan, I; Liu, L; Nair, H; Theodoratou, E; Bhutta, ZA; O'Brien, KL; Campbell, H; Black, RE (20 tháng 4 năm 2013). “Global burden of childhood pneumonia and diarrhoea”. Lancet. 381 (9875): 1405–16. doi:10.1016/S0140-6736(13)60222-6. PMC 7159282. PMID 23582727.
- ^ a b c d e f g h i j k l m n o p Dolin, Raphael; Mandell, Gerald L.; Bennett, John E. biên tập (2010). “Chapter 93”. Mandell, Douglas, and Bennett's principles and practice of infectious diseases (ấn bản thứ 7). Philadelphia: Churchill Livingstone/Elsevier. ISBN 978-0-443-06839-3.
- ^ a b c d e f g h i j k l Eckardt AJ, Baumgart DC (tháng 1 năm 2011). “Viral gastroenteritis in adults”. Recent Patents on Anti-Infective Drug Discovery. 6 (1): 54–63. doi:10.2174/157489111794407877. PMID 21210762.
- ^ a b c d e f Galanis, E (ngày 11 tháng 9 năm 2007). “Campylobacter and bacterial gastroenteritis”. Canadian Medical Association Journal. 177 (6): 570–1. doi:10.1503/cmaj.070660. PMC 1963361. PMID 17846438.
- ^ a b Meloni, A; Locci, D; Frau, G; Masia, G; Nurchi, AM; Coppola, RC (tháng 10 năm 2011). “Epidemiology and prevention of rotavirus infection: an underestimated issue?”. Journal of Maternal-Fetal and Neonatal Medicine. 24 (Suppl 2): 48–51. doi:10.3109/14767058.2011.601920. PMID 21749188.
- ^ “Toolkit”. DefeatDD. Bản gốc lưu trữ ngày 27 tháng 4 năm 2012. Truy cập ngày 3 tháng 5 năm 2012.
- ^ a b c d “Management of acute diarrhoea and vomiting due to gastoenteritis in children under 5”. National Institute of Clinical Excellence. tháng 4 năm 2009. Bản gốc lưu trữ ngày 2 tháng 8 năm 2009. Truy cập ngày 11 tháng 6 năm 2009.
- ^ a b c d e f g h Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. tr. 830–839. ISBN 978-0-07-148480-0.
- ^ a b c d Elliott, EJ (ngày 6 tháng 1 năm 2007). “Acute gastroenteritis in children”. The BMJ. 334 (7583): 35–40. doi:10.1136/bmj.39036.406169.80. PMC 1764079. PMID 17204802.
- ^ a b c d Szajewska, H; Dziechciarz, P (tháng 1 năm 2010). “Gastrointestinal infections in the pediatric population”. Current Opinion in Gastroenterology. 26 (1): 36–44. doi:10.1097/MOG.0b013e328333d799. PMID 19887936.
- ^ Dennehy PH (tháng 1 năm 2011). “Viral gastroenteritis in children”. The Pediatric Infectious Disease Journal. 30 (1): 63–4. doi:10.1097/INF.0b013e3182059102. PMID 21173676.
- ^ Desselberger U, Huppertz HI (tháng 1 năm 2011). “Immune responses to rotavirus infection and vaccination and associated correlates of protection”. The Journal of Infectious Diseases. 203 (2): 188–95. doi:10.1093/infdis/jiq031. PMC 3071058. PMID 21288818.
- ^ Ahmed, Sharia M; Hall, Aron J; Robinson, Anne E; Verhoef, Linda; Premkumar, Prasanna; Parashar, Umesh D; Koopmans, Marion; Lopman, Benjamin A (tháng 8 năm 2014). “Global prevalence of norovirus in cases of gastroenteritis: a systematic review and meta-analysis”. The Lancet Infectious Diseases. 14 (8): 725–30. doi:10.1016/S1473-3099(14)70767-4. PMID 24981041.
- ^ Nyachuba, DG (tháng 5 năm 2010). “Foodborne illness: is it on the rise?”. Nutrition Reviews. 68 (5): 257–69. doi:10.1111/j.1753-4887.2010.00286.x. PMID 20500787.
- ^ Charles, RC; Ryan, ET (tháng 10 năm 2011). “Cholera in the 21st century”. Current Opinion in Infectious Diseases. 24 (5): 472–7. doi:10.1097/QCO.0b013e32834a88af. PMID 21799407.
- ^ Moudgal, V; Sobel, JD (tháng 2 năm 2012). “Clostridium difficile colitis: a review”. Hospital Practice. 40 (1): 139–48. doi:10.3810/hp.2012.02.954. PMID 22406889.
- ^ Lin, Z; Kotler, DP; Schlievert, PM; Sordillo, EM (tháng 5 năm 2010). “Staphylococcal enterocolitis: forgotten but not gone?”. Digestive Diseases and Sciences. 55 (5): 1200–7. doi:10.1007/s10620-009-0886-1. PMID 19609675.
- ^ a b c “Persistent Travelers' Diarrhea”. United States Centers for Disease Control and Prevention. ngày 10 tháng 7 năm 2015. Bản gốc lưu trữ ngày 3 tháng 1 năm 2016. Truy cập ngày 9 tháng 1 năm 2016.
Although most cases of travelers' diarrhea are acute and self-limited, a certain percentage of travelers will develop persistent (>14 days) gastrointestinal symptoms ... Parasites as a group are the pathogens most likely to be isolated from patients with persistent diarrhea
- ^ a b Leonard, J; Marshall, JK; Moayyedi, P (tháng 9 năm 2007). “Systematic review of the risk of enteric infection in patients taking acid suppression”. The American Journal of Gastroenterology. 102 (9): 2047–56, quiz 2057. PMID 17509031.
- ^ a b c d Escobedo, AA; Almirall, P; Robertson, LJ; Franco, RM; Hanevik, K; Mørch, K; Cimerman, S (tháng 10 năm 2010). “Giardiasis: the ever-present threat of a neglected disease”. Infectious Disorders Drug Targets. 10 (5): 329–48. doi:10.2174/187152610793180821. PMID 20701575.
- ^ Grimwood, K; Forbes, DA (tháng 12 năm 2009). “Acute and persistent diarrhea”. Pediatric Clinics of North America. 56 (6): 1343–61. doi:10.1016/j.pcl.2009.09.004. PMID 19962025.
- ^ Lawrence, DT; Dobmeier, SG; Bechtel, LK; Holstege, CP (tháng 5 năm 2007). “Food poisoning”. Emergency Medicine Clinics of North America. 25 (2): 357–73, abstract ix. doi:10.1016/j.emc.2007.02.014. PMID 17482025.
- ^ “Trends in Emergency Department Visits, 2006–2011”. HCUP Statistical Brief #179. Rockville, MD: Agency for Healthcare Research and Quality. tháng 9 năm 2014. Bản gốc lưu trữ ngày 24 tháng 12 năm 2014.
- ^ Shane, Andi L; Mody, Rajal K; Crump, John A; Tarr, Phillip I; Steiner, Theodore S; Kotloff, Karen; Langley, Joanne M; Wanke, Christine; Warren, Cirle Alcantara (ngày 19 tháng 10 năm 2017). “2017 Infectious Diseases Society of America Clinical Practice Guidelines for the Diagnosis and Management of Infectious Diarrhea”. Clinical Infectious Diseases. 65 (12): e45–e80. doi:10.1093/cid/cix669. PMC 5850553. PMID 29053792.
- ^ Steiner, MJ; DeWalt, DA; Byerley JS (ngày 9 tháng 6 năm 2004). “Is this child dehydrated?”. JAMA: The Journal of the American Medical Association. 291 (22): 2746–54. doi:10.1001/jama.291.22.2746. PMID 15187057.
- ^ Freedman, SB; Vandermeer, B; Milne, A; Hartling, L; Pediatric Emergency Research Canada Gastroenteritis Study, Group (tháng 4 năm 2015). “Diagnosing clinically significant dehydration in children with acute gastroenteritis using noninvasive methods: a meta-analysis”. The Journal of Pediatrics. 166 (4): 908–916.e6. doi:10.1016/j.jpeds.2014.12.029. PMID 25641247.
- ^ a b c Warrell D.A.; Cox T.M.; Firth J.D.; Benz E.J. biên tập (2003). The Oxford Textbook of Medicine (ấn bản thứ 4). Oxford University Press. ISBN 978-0-19-262922-7. Bản gốc lưu trữ ngày 21 tháng 3 năm 2012.
- ^ “Viral Gastroenteritis”. Center for Disease Control and Prevention. tháng 2 năm 2011. Bản gốc lưu trữ ngày 24 tháng 4 năm 2012. Truy cập ngày 16 tháng 4 năm 2012.
- ^ a b c World Health Organization (tháng 12 năm 2009). “Rotavirus vaccines: an update” (PDF). Weekly Epidemiological Record. 84 (50): 533–540. PMID 20034143. Bản gốc (PDF) lưu trữ ngày 9 tháng 7 năm 2012. Truy cập ngày 10 tháng 5 năm 2012.
- ^ Giaquinto C, Dominiak-Felden G, Van Damme P, Myint TT, Maldonado YA, Spoulou V, Mast TC, Staat MA (tháng 7 năm 2011). “Summary of effectiveness and impact of rotavirus vaccination with the oral pentavalent rotavirus vaccine: a systematic review of the experience in industrialized countries”. Human Vaccines. 7 (7): 734–748. doi:10.4161/hv.7.7.15511. PMID 21734466. Bản gốc lưu trữ ngày 17 tháng 2 năm 2013. Truy cập ngày 10 tháng 5 năm 2012.
- ^ Jiang, V; Jiang B; Tate J; Parashar UD; Patel MM (tháng 7 năm 2010). “Performance of rotavirus vaccines in developed and developing countries”. Human Vaccines. 6 (7): 532–542. doi:10.4161/hv.6.7.11278. PMC 3322519. PMID 20622508. Bản gốc lưu trữ ngày 17 tháng 2 năm 2013. Truy cập ngày 10 tháng 5 năm 2012.
- ^ Patel, MM; Steele, D; Gentsch, JR; Wecker, J; Glass, RI; Parashar, UD (tháng 1 năm 2011). “Real-world impact of rotavirus vaccination”. The Pediatric Infectious Disease Journal. 30 (1 Suppl): S1–5. doi:10.1097/INF.0b013e3181fefa1f. PMID 21183833.
- ^ US Center for Disease Control and Prevention (2008). “Delayed onset and diminished magnitude of rotavirus activity—United States, November 2007 – May 2008”. Morbidity and Mortality Weekly Report. 57 (25): 697–700. PMID 18583958. Bản gốc lưu trữ ngày 8 tháng 6 năm 2012. Truy cập ngày 3 tháng 5 năm 2012.
- ^ Centers for Disease Control Prevention (CDC) (tháng 10 năm 2009). “Reduction in rotavirus after vaccine introduction—United States, 2000–2009”. Morbidity and Mortality Weekly Report. 58 (41): 1146–9. PMID 19847149. Bản gốc lưu trữ ngày 31 tháng 10 năm 2009.
- ^ Tate, JE; Cortese, MM; Payne, DC; Curns, AT; Yen, C; Esposito, DH; Cortes, JE; Lopman, BA; Patel, MM (tháng 1 năm 2011). “Uptake, impact, and effectiveness of rotavirus vaccination in the United States: review of the first 3 years of postlicensure data”. The Pediatric Infectious Disease Journal. 30 (1 Suppl): S56–60. doi:10.1097/INF.0b013e3181fefdc0. PMID 21183842.
- ^ Sinclair, D; Abba, K; Zaman, K; Qadri, F; Graves, PM (ngày 16 tháng 3 năm 2011). Sinclair, David (biên tập). “Oral vaccines for preventing cholera”. Cochrane Database of Systematic Reviews (3): CD008603. doi:10.1002/14651858.CD008603.pub2. PMC 6532691. PMID 21412922.
- ^ a b Fedorowicz, Zbys; Jagannath, Vanitha A.; Carter, Ben (ngày 7 tháng 9 năm 2011). “Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents”. Cochrane Database of Systematic Reviews. 130 (9): 270. doi:10.1002/14651858.CD005506.pub5. ISSN 1469-493X. PMC 6768985. PMID 21901699.
- ^ Tytgat GN (2007). “Hyoscine butylbromide: a review of its use in the treatment of abdominal cramping and pain”. Drugs. 67 (9): 1343–57. doi:10.2165/00003495-200767090-00007. PMID 17547475.
- ^ “BestBets: Fluid Treatment of Gastroenteritis in Adults”. Bản gốc lưu trữ ngày 12 tháng 2 năm 2009.
- ^ Canavan A, Arant BS (tháng 10 năm 2009). “Diagnosis and management of dehydration in children”. American Family Physician. 80 (7): 692–6. PMID 19817339.
- ^ Gregorio, GV; Gonzales, ML; Dans, LF; Martinez, EG (ngày 13 tháng 12 năm 2016). “Polymer-based oral rehydration solution for treating acute watery diarrhoea”. Cochrane Database of Systematic Reviews. 12: CD006519. doi:10.1002/14651858.CD006519.pub3. PMC 5450881. PMID 27959472.
- ^ Toaimah, FH; Mohammad, HM (tháng 2 năm 2016). “Rapid Intravenous Rehydration Therapy in Children With Acute Gastroenteritis: A Systematic Review”. Pediatric Emergency Care. 32 (2): 131–5. doi:10.1097/pec.0000000000000708. PMID 26835574.
- ^ a b c d King CK, Glass R, Bresee JS, Duggan C (tháng 11 năm 2003). “Managing acute gastroenteritis among children: oral rehydration, maintenance, and nutritional therapy”. Morbidity and Mortality Weekly Report: Recommendations and Reports. 52 (RR-16): 1–16. PMID 14627948. Bản gốc lưu trữ ngày 28 tháng 10 năm 2014.
- ^ Allen SJ, Martinez EG, Gregorio GV, Dans LF (2010). Allen SJ (biên tập). “Probiotics for treating acute infectious diarrhoea”. Cochrane Database of Systematic Reviews. 11 (11): CD003048. doi:10.1002/14651858.CD003048.pub3. PMC 6532699. PMID 21069673.
- ^ Feizizadeh, S; Salehi-Abargouei, A; Akbari, V (tháng 7 năm 2014). “Efficacy and safety of Saccharomyces boulardii for acute diarrhea”. Pediatrics. 134 (1): e176–91. doi:10.1542/peds.2013-3950. PMID 24958586.
- ^ Hempel, S; Newberry, SJ; Maher, AR; Wang, Z; Miles, JN; Shanman, R; Johnsen, B; Shekelle, PG (ngày 9 tháng 5 năm 2012). “Probiotics for the prevention and treatment of antibiotic-associated diarrhea: a systematic review and meta-analysis”. JAMA: The Journal of the American Medical Association. 307 (18): 1959–69. doi:10.1001/jama.2012.3507. PMID 22570464.
- ^ Mackway-Jones, Kevin (tháng 6 năm 2007). “Does yogurt decrease acute diarrhoeal symptoms in children with acute gastroenteritis?”. BestBets. Bản gốc lưu trữ ngày 12 tháng 2 năm 2009.
- ^ Telmesani, AM (tháng 5 năm 2010). “Oral rehydration salts, zinc supplement and rota virus vaccine in the management of childhood acute diarrhea”. Journal of Family and Community Medicine. 17 (2): 79–82. doi:10.4103/1319-1683.71988. PMC 3045093. PMID 21359029.
- ^ DeCamp LR, Byerley JS, Doshi N, Steiner MJ (tháng 9 năm 2008). “Use of antiemetic agents in acute gastroenteritis: a systematic review and meta-analysis”. Archives of Pediatrics & Adolescent Medicine. 162 (9): 858–65. doi:10.1001/archpedi.162.9.858. PMID 18762604.
- ^ Mehta S, Goldman RD (2006). “Ondansetron for acute gastroenteritis in children”. Canadian Family Physician. 52 (11): 1397–8. PMC 1783696. PMID 17279195.
- ^ a b Fedorowicz, Z; Jagannath, VA; Carter, B (ngày 7 tháng 9 năm 2011). Fedorowicz, Zbys (biên tập). “Antiemetics for reducing vomiting related to acute gastroenteritis in children and adolescents”. Cochrane Database of Systematic Reviews. 9 (9): CD005506. doi:10.1002/14651858.CD005506.pub5. PMC 6768985. PMID 21901699.
- ^ Sturm JJ, Hirsh DA, Schweickert A, Massey R, Simon HK (tháng 5 năm 2010). “Ondansetron use in the pediatric emergency department and effects on hospitalization and return rates: are we masking alternative diagnoses?”. Annals of Emergency Medicine. 55 (5): 415–22. doi:10.1016/j.annemergmed.2009.11.011. PMID 20031265.
- ^ “Ondansetron”. Lexi-Comp. tháng 5 năm 2011. Bản gốc lưu trữ ngày 6 tháng 6 năm 2012.
- ^ Traa BS, Walker CL, Munos M, Black RE (tháng 4 năm 2010). “Antibiotics for the treatment of dysentery in children”. International Journal of Epidemiology. 39 (Suppl 1): i70–4. doi:10.1093/ije/dyq024. PMC 2845863. PMID 20348130.
- ^ Grimwood K, Forbes DA (tháng 12 năm 2009). “Acute and persistent diarrhea”. Pediatric Clinics of North America. 56 (6): 1343–61. doi:10.1016/j.pcl.2009.09.004. PMID 19962025.
- ^ Mandell, Gerald L.; Bennett, John E.; Dolin, Raphael (2004). Mandell's Principles and Practices of Infection Diseases (ấn bản thứ 6). Churchill Livingstone. ISBN 978-0-443-06643-6. Bản gốc lưu trữ ngày 18 tháng 10 năm 2013. Truy cập ngày 22 tháng 4 năm 2006.
- ^ Christopher, PR; David, KV; John, SM; Sankarapandian, V (ngày 4 tháng 8 năm 2010). Christopher, Prince RH (biên tập). “Antibiotic therapy for Shigella dysentery”. Cochrane Database of Systematic Reviews (8): CD006784. doi:10.1002/14651858.CD006784.pub4. PMC 6532574. PMID 20687081.
- ^ Effa, EE; Lassi, ZS; Critchley, JA; Garner, P; Sinclair, D; Olliaro, PL; Bhutta, ZA (ngày 5 tháng 10 năm 2011). Bhutta, Zulfiqar A (biên tập). “Fluoroquinolones for treating typhoid and paratyphoid fever (enteric fever)”. Cochrane Database of Systematic Reviews (10): CD004530. doi:10.1002/14651858.CD004530.pub4. PMC 6532575. PMID 21975746.
- ^ Gonzales, Maria Liza M.; Dans, Leonila F.; Sio-Aguilar, Juliet (ngày 9 tháng 1 năm 2019). “Antiamoebic drugs for treating amoebic colitis”. The Cochrane Database of Systematic Reviews. 1: CD006085. doi:10.1002/14651858.CD006085.pub3. ISSN 1469-493X. PMC 6326239. PMID 30624763.
- ^ Harrison's Principles of Internal Medicine (ấn bản thứ 16). McGraw-Hill. 2005. ISBN 978-0-07-140235-4. Bản gốc lưu trữ ngày 4 tháng 8 năm 2012. Truy cập ngày 22 tháng 4 năm 2006.
- ^ Feldman, Mark; Friedman, Lawrence S.; Sleisenger, Marvin H. (2002). Sleisenger & Fordtran's Gastrointestinal and Liver Disease (ấn bản thứ 7). Saunders. ISBN 978-0-7216-8973-9.
Liên kết ngoài
[sửa | sửa mã nguồn]| Wikimedia Commons có thêm hình ảnh và phương tiện truyền tải về Viêm dạ dày ruột. |
- Viêm dạ dày ruột trên DMOZ
- Diarrhoea and Vomiting Caused by Gastroenteritis: Diagnosis, Assessment and Management in Children Younger than 5 Years - NICE Clinical Guidelines, No. 84.